“È stato come un giro sulle montagne russe: dal non sapere cosa fosse la vitiligine al provare ogni farmaco che potevo trovare e ora accogliere e accettare che ho un aspetto diverso.”1
Non esistono trattamenti approvati per la vitiligine a livello globale; infatti, al 65% dei pazienti europei è stato detto che la loro condizione non può essere trattata in maniera completa.2 Ciò significa che l’unico esito positivo a cui molti pazienti possono aspirare è l’accettazione al posto del sollievo.
Come diagnosticare la vitiligine
Una diagnosi corretta della vitiligine è fondamentale per aiutare i pazienti a comprendere meglio la loro condizione e per la gestione della malattia da parte degli HCP. Il 45% di tutti i pazienti in Europa ha ricevuto una diagnosi errata della propria condizione.2
La diagnosi di vitiligine si basa su:
- Esame obiettivo (con o senza lampada di Wood)4,5
- Anamnesi clinica4
- Esami di laboratorio (ad es. funzione tiroidea, autoanticorpi)4,6
- Biopsia di cute lesionale e non lesionale4
La malattia progressiva è caratterizzata da:
- Lesioni infiammatorie, tricromiche e simili a coriandoli7
- Fenomeno di Koebner: nuove lesioni da vitiligine che compaiono in aree sottoposte a trauma8
Qual è l’obiettivo del trattamento della vitiligine?
Obiettivo del trattamento della vitiligine
L’obiettivo della terapia per la vitiligine è:
- 1) Arrestare la progressione della malattia9
- 2) Promuovere la ripigmentazione9-11
- 3) Prevenire la recidiva9
La ripigmentazione della cute lesionale è un processo complesso che può richiedere mesi.
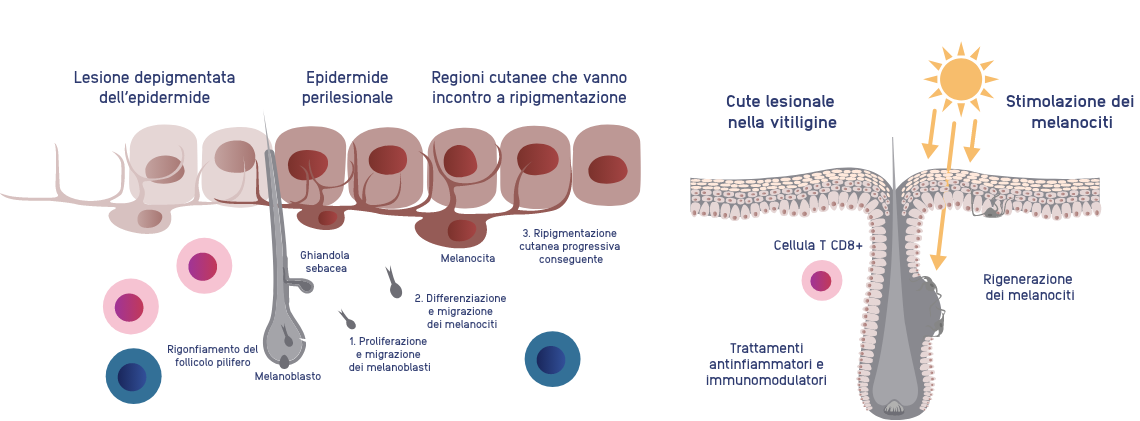
Immagine a destra adattata per concessione di John Wiley & Sons, Inc. Gan EY et al. Pigment Cell Melanoma Res. 2017;301(1):28-40. Copyright © 2017.
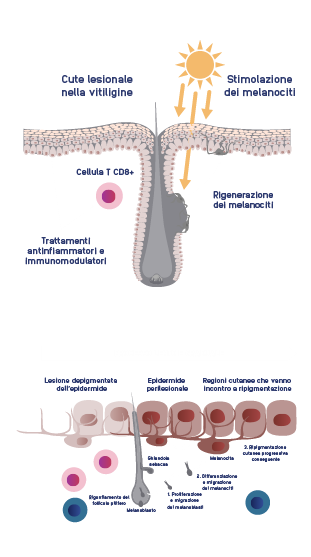
Immagine a destra adattata per concessione di John Wiley & Sons, Inc. Gan EY et al. Pigment Cell Melanoma Res. 2017;301(1):28-40. Copyright © 2017.
Ripigmentazione: un processo lento e graduale
Ripigmentazione: un processo lento e graduale
La ripigmentazione delle lesioni della cute è un processo lento che può richiedere mesi.
Si pensa che sia mediata da:
- Migrazione dei melanociti dalla cute perilesionale11
- E/O migrazione dei melanoblasti da serbatoi di cellule staminali, come i follicoli piliferi e le ghiandole sebacee11
La ripigmentazione può presentarsi entro alcune settimane in aree con una densità maggiore di follicoli piliferi incluse le braccia, gli avambracci, le guance, le cosce, le gambe e la schiena. Altre aree più visibili, invece, come quelle delle dita e delle mani, possono richiedere mesi per la ripigmentazione.
Le aree prive di follicoli piliferi o la cui densità è bassa, come le superfici mucose o semimucose, le labbra, i polsi e i genitali, sono resistenti alla ripigmentazione.12
I pazienti hanno bisogno di avere qualcosa di più dell'accettazione
per convivere con la vitiligine.

Limitazioni dell’attuale gestione della malattia in Europa
Attualmente, in Europa non sono disponibili trattamenti approvati per la vitiligine.14
Algoritmo di trattamento del Forum dermatologico europeo13
| Vitiligine Segmentale o Non-Segmentale che colpisce <2–3% BSA | Vitiligine Non-Segmentale | |
|---|---|---|
| 1L | Corticosteroidi locali o inibitori della calcineurina | Stabilizzazione con combinazione di fototerapia NB-UVB con terapie sistemiche/topiche con o senza UVB localizzati |
| 2L | Fototerapia NB-UVB localizzata | Steroidi sistemici o immunosoppressori |
| 3L | Intervento chirurgico | Intervento chirurgico |
| 4L | Depigmentazione |
Vitiligine Segmentale o Non-Segmentale che colpisce <2–3% BSA
- 1L Corticosteroidi locali o inibitori della calcineurina
- 2L Fototerapia NB-UVB localizzata
- 3L Intervento chirurgico
- 4L
Vitiligine Non-Segmentale
- 1L Stabilizzazione con combinazione di fototerapia NB-UVB con terapie sistemiche/topiche con o senza UVB localizzati
- 2L Steroidi sistemici o immunosoppressori
- 3L Intervento chirurgico
- 4L Depigmentazione
Le raccomandazioni terapeutiche variano in base ai Paesi dell’UE*
| Regno Unito | Francia | Italia | Germania | Spagna | |
|---|---|---|---|---|---|
| Associazione britannica dei dermatologi Linee guida dell'associazione britannica dei dermatologi (2021)6 | Linee guida del Forum europeo di dermatologia (2013)13† | Linee guida della Società Italiana di Dermatologia (2011)15 | Raccomandazioni del Gruppo di lavoro tedesco sulla vitiligine (2021)16 | Documento di consenso sulla fototerapia (2005)17 | |
| 1L | TCS una volta al giorno o TCI (tacrolimus 0,1% bid) o regime intermittente TCS tacrolimus topico* | TCI o TCS, NB-UVB | CS (betametasone 0,1-0,2% o clobetasolo 0,05%)* | TCI o TCS e/o fototerapia | Nessuna linea guida terapeutica ufficiale; consenso scientifico per l’uso della fototerapia |
| 2L | NB-UVB ± TCS o TCI In caso di progressione rapida, considerare betametasone orale ± NB-UVB | NB-UVB 311 nm (per macchie che interessano <20% di BSA), UVA + TCS | Nella vitiligine limitata (2-3% di BSA): TCS (per coinvolgimento extra-facciale) o TCI (nelle aree facciali) Nella vitiligine non limitata (>3% di BSA), NB-UVB, terapia sistemica con desametasone (in caso di malattia progressiva), intervento chirurgico (per vitiligine stabile resistente ad altre terapie) e depigmentazione (una volta esaurite tutte le altre opzioni terapeutiche) | ||
| 3L | Laser a eccimeri + TCI per vitiligine localizzata Intervento chirurgico per VS/VNS stabile su mani/piedi | Intervento chirurgico (per pazienti con malattia stabile da più di 1 anno e senza fenomeno di Koebner) | UVA 320-400 nm (per macchie che interessano >20% di BSA) | ||
| 4L | Depigmentazione per vitiligine estesa su siti visibili | Depigmentazione | Intervento chirurgico‡ Depigmentazione (per macchie che interessano >50% di BSA) |
| Regno Unito | |
|---|---|
| Associazione britannica dei dermatologi Linee guida dell'associazione britannica dei dermatologi (2021) | |
| 1L | TCS una volta al giorno o TCI (tacrolimus 0,1% bid) o regime intermittente TCS tacrolimus topico |
| 2L | NB-UVB ± TCS o TCI In caso di progressione rapida, considerare betametasone orale ± NB-UVB |
| 3L | Laser a eccimeri + TCI per vitiligine localizzata Intervento chirurgico per VS/VNS stabile su mani/piedi |
| 4L | Depigmentazione per vitiligine estesa su siti visibili |
| Francia | |
|---|---|
| Linee guida del Forum europeo di dermatologia (2013)13† | |
| 1L | TCI o TCS, NB-UVB |
| 2L | |
| 3L | Intervento chirurgico (per pazienti con malattia stabile da più di 1 anno e senza fenomeno di Koebner) |
| 4L | Depigmentazione |
| Italia | |
|---|---|
| Linee guida della Società Italiana di Dermatologia (2011) | |
| 1L | CS (betametasone 0,1-0,2% o clobetasolo 0,05%)* |
| 2L | NB-UVB 311 nm (per macchie che interessano <20% di BSA), UVA + TCS |
| 3L | UVA 320-400 nm (per macchie che interessano >20% di BSA) |
| 4L | Intervento chirurgico‡ Depigmentazione (per macchie che interessano >50% di BSA) |
| Germania | |
|---|---|
| Raccomandazioni del Gruppo di lavoro tedesco sulla vitiligine (2021) | |
| 1L | TCI o TCS e/o fototerapia |
| 2L | Nella vitiligine limitata (2-3% di BSA): TCS (per coinvolgimento extra-facciale) o TCI (nelle aree facciali) *. Nella vitiligine non limitata (>3% di BSA), NB-UVB, terapia sistemica con desametasone (in caso di malattia progressiva), intervento chirurgico (per vitiligine stabile resistente ad altre terapie) e depigmentazione (una volta esaurite tutte le altre opzioni terapeutiche) |
| 3L | |
| 4L | |
| Spagna | |
|---|---|
| Documento di consenso sulla fototerapia (2005)17 | |
| 1L | Nessuna linea guida terapeutica ufficiale; consenso scientifico per l’uso della fototerapia |
| 2L | |
| 3L | |
| 4L | |
BSA, area di superficie corporea; CS, corticosteroidi; NB-UVB/A, radiazioni UVB/A a banda stretta; VNS, vitiligine non segmentale; PUVA, fotochemioterapia con psoralene più radiazioni UVA; VS, vitiligine segmentale; TCI, inibitori topici della calcineurina; TCS, corticosteroidi topici.
*Per aree con cute più sottile. †Per la vitiligine non segmentale, tutti gli altri trattamenti sono per entrambe le classificazioni della vitiligine.
**Le raccomandazioni per la terapia variano tra VNS e VS
È noto che i trattamenti attuali hanno un successo limitato nei loro risultati e possono comportare:
- Bassa qualità della ripigmentazione18,19
- Breve durata della risposta20,21
- Risposta disomogenea in diverse regioni del corpo22,23
- Scarsa aderenza al trattamento24,25
- Kirpal’s story: What makes you different makes you beautiful. Published Winter 2020. Accessed August 2022. https://www.changingfaces.org.uk/story/kirpals-story-what-makes-you-different-makes-you-beautiful/
- Bibeau K, Harris J, et al. Diagnosis and Management of Vitiligo From the Perspectives of Patients and Healthcare Professionals: Findings From the Global VALIANT Study. Presented at: Maui Derm for Dermatologists; January 24, 2022; Grand Wailea, Maui, HI.
- Bibeau K, Hamzavi I, et al. Mental Health and Psychosocial Burden Among Patients Living With Vitiligo: Findings From the Global VALIANT Study. Presented at: Maui Derm for Dermatologists; January 24, 2022; Grand Wailea, Maui, HI.
- Drake LA, Dinehart SM, et al. Guidelines of Care for Vitiligo. American Academy of Dermatology. J Am Acad Dermatol. 1996;35(4):620-626.
- Gawkrodger DJ, Ormerod AD, et al. Guideline for the Diagnosis and Management of Vitiligo. Br J Dermatol. 2008;159(5):1051-1076.
- Eleftheriadou V, Atkar R, et al. British Association of Dermatologists Guidelines for the Management of People With Vitiligo. Br J Dermatol. 2022;186(1):18-29.
- Bergqvist C, Ezzedine K. Vitiligo: Focus on Pathogenesis and its Therapeutic Implications. J Dermatol. 2021;48(3):252-270.
- Njoo MD, Das PK, et al. Association of the Köbner Phenomenon With Disease Activity and Therapeutic Responsiveness in Vitiligo Vulgaris. Arch Dermatol. 1999;135(4):407-413.
- Migayron L, Boniface K, et al. Vitiligo, From Physiopathology to Emerging Treatments: A Review. Dermatol Ther. 2020;10(6):1185-1198.
- Gan EY, Eleftheriadou V, et al. Repigmentation in Vitiligo: Position Paper of the Vitiligo Global Issues Consensus Conference. Pigment Cell Melanoma Res. 2017;30(1):28-40.
- Rosmarin D, Pandya AG, et al. Ruxolitinib Cream for Treatment of Vitiligo: A Randomised, Controlled, Phase 2 Trial. Lancet. 2020;396(10244):110-120.
- Birlea SA, Goldstein NB, Norris DA. Repigmentation Through Melanocyte Regeneration in Vitiligo. Dermatol Clin. 2017;35(2):205-218.
- Taieb A, Alomar A, et al. Guidelines for the Management of Vitiligo: The European Dermatology Forum Consensus. Br J Dermatol. 2013;168(1):5-19.
- Incyte. Dermatology. Accessed October 2022. https://incyte.com/dermatology.
- SIDeMaST. http://www.sidemast.org/download/sidemast_20140609163719.pdf
- Böhm M. Diagnostik und Therapie der Vitiligo. Published online April 23, 2021. Accessed August 2022. https://www.awmf.org/uploads/tx_szleitlinien/013-093l_S1_Diagnostik-Therapie-Vitiligo_2021-04.pdf
- Carrascosa JM, Gardeazábal J et al. Consensus Document on Phototherapy: PUVA Therapy and Narrow-Band UVB Therapy. Actas Dermosifiliogr. 2005;96(10):635-658.
- Kwok YKC, Anstey AV, et al. Psoralen Photochemotherapy (PUVA) is Only Moderately Effective in Widespread Vitiligo: A 10-Year Retrospective Study. Clin Exp Dermatol. 2002;27(2):104-110.
- Yones SS, Palmer RA, et al. Randomized double-blind trial of treatment of vitiligo: efficacy of psoralen-UV-A therapy vs Narrowband-UV-B therapy. Arch Dermatol. 2007;143(5):578-584.
- Boone B, Ongenae K, et al. Topical Pimecrolimus in the Treatment of Vitiligo. Eur J Dermatol EJD. 2007;17(1):55-61.
- Kumaran M, Kaur I, et al. Effect of Topical Calcipotriol, Betamethasone Dipropionate and Their Combination in the Treatment of Localized Vitiligo. J Eur Acad Dermatol Venereol. 2006;20(3):269-273.
- Doghaim NN, Gheida SF, et al. Combination of Fractional Carbon Dioxide Laser With Narrow Band Ultraviolet B to Induce Repigmentation in Stable Vitiligo: A Comparative Study. J Cosmet Dermatol. 2019;18(1):142-149.
- Stinco G, Trevisan G, Buligan C, et al. Narrow Band-Ultraviolet B Versus Clobetasol Propionate Foam in the Treatment of Vitiligo: A Retrospective Study. Dermatol Ther. 2013;3(1):95-105.
- Abraham S, Raghavan P. Myths and Facts About Vitiligo: An Epidemiological Study. Indian J Pharm Sci. 2015;77(1):8-13.
- Alsubeeh NA, Alsharafi AA, et al. Treatment Adherence Among Patients with Five Dermatological Diseases and Four Treatment Types -A Cross-Sectional Study. Patient Prefer Adherence. 2019;13:2029-2038.



